A tegnapi napon az FDA engedélyezte az első ocrelizumab hatóanyagú gygóyszer amerikai forgalmazását a sclerosis multiplex relapszáló-remittáló és elsődleges progresszív formájának kezelésére. Ez a lépés elsősorban a progresszív betegek számára bír életbevágó jelentőséggel, hiszen az orvostudománynak eddig semmilyen eszköze nem volt az ő betegségük megfékezésére. Ugyanakkor a relapszáló pácienseknek is minden okuk megvan az örömre, hiszen a kísérletek szerint az ocrelizumab az esetek közel felében teljesen megállította az RRSM lefolyását.
Hogyan működik az ocrelizumab?
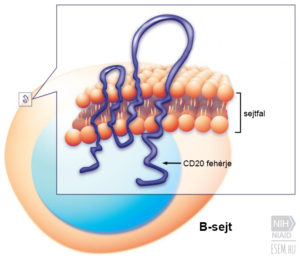
A legtöbb SM-gyógyszer a T-sejtekre fejti ki hatását. Ezzel szemben az ocrelizumab a B-sejteket veszi célba. A B-sejtek felületén ugyanis van egy CD20-nak keresztelt fehérjemolekula, aminek nagyobb szerepe van a betegség lefolyásában, mint azt korábban gondolták. A CD20-as B-sejtek közvetlen kárt okoznak a myelinhüvelyben és magában az idegsejtben egyaránt. Az ocrelizumab a CD20 molekula ellenanyaga, ami az érett B-sejteket megtámadva fejti ki hatását.
Mindez persze nem érvényteleníti a T-sejtek érintettségét SM-ben. A B-sejtek a T-sejtekkel karöltve felelősek a gyulladásos agyi léziókért és ennélfogva a betegek állapotának súlyosbodásáért. Az ocrelizumab működési elve azért rendhagyó, mert az eddigi terápiák a T-sejteken keresztül fejtették ki hatásukat. Ezt úgy lehet elképzelni, mint két utat, amelyek egy idő után egybefutnak. Eddig mindenki a T-utat taposta, de most végre valaki a B-útvonalat is felfedezte. Igaz, hogy a végén a két szál összefut, de azzal, hogy a B-úton vívott harc erőteljesebb, az ocrelizumab az SM minden eddiginél hatékonyabb kezelési módja lett.
Mennyire hatásos az ocrelizumab?
2011-ben sokakat meglepett, hogy a B-sejteket célba véve a betegek kétharmada tünetmentessé vált: sem új léziójuk nem keletkezett, sem új relapszuson nem estek át, és a progressziónak semmi jelét nem mutatták.
A gyógyszer hatásfoka azonban a további kísérletek során vált egyre világosabbá.
Egy több mint két éven keresztül folytatott, elsődleges progresszív betegek körében végzett vizsgálat során fél év alatt 25%-kal sikerült csökkenteni a progresszió mértékét a placebóhoz képest, valamint a páciensek 42%-a semmiféle progressziót nem mutatott a bő két év során.
(A tanulmány fedőneve az ORATORIO volt.)
A relapszáló betegek körében végzett két vizsgálatban kontrollként nem placebót, hanem egy interferon-béta-1a hatóanyagú gyógyszert alkalmazták, és annak hatásfokához viszonyították az ocrelizumab eredményeit. A másik szerhez képest az új gyógyszer 46 illetve 47%-kal csökkentette az éves relapszus-számot, 94 illetve 95%-kal csökkentette az új léziók számát közel két év alatt, és a betegek 64 illetve 89%-a maradt teljesen tünetmentes (a tünetmentességbe beleszámították az agyi léziókat, a tüneteket okozó relapszusokat és a progressziót egyaránt). Ráadásul minél tovább kezelték a betegeket az ocrelizumabbal, annál többük érte el a teljes tünetmentességet.
(A tanulmányok fedőnevei az OPERA I és OPERA II voltak.)
Mik az ocrelizumab mellékhatásai?
Minden gyógyszernek, ami hat a szervezetre, mellékhatásai is vannak. Ez alól sajnos az ocrelizumab sem kivétel. Ugyanakkor a terápiás hatás mértékéhez képest az ocrelizumab meglepően kíméletes a szervezetre.
Az ocrelizumabbal és a placebóval kezelt elsődleges progresszív betegek között, valamint az ocrelizumabbal és az interferon-béta-1a-val kezelt relapszáló betegek között egyaránt azonos mértékű mellékhatásokat tapasztaltak, az enyhe és a súlyos mellékhatásokat is beleértve.
Minden immunrenszerre ható gyógyszer esetében jogos aggodalom a fertőzésekre való hajlam, de az ocrelizumab szerencsére ebben sem igazán különbözött a két-két kísérleti csoport között. Csupán néhány olyan enyhe fertőzés volt gyakoribb az ocrelizumabbal kezelt relapszáló betegek között, mint a megfázás és a herpesz. Ez a kíméletes hatásmechanizmus annak köszönhető, hogy az ocrelizumab nem az őssejteket vagy a plazmasejteket veszi célba, amelyek az antitestek termelését végzik. A CD20 molekula nincs jelen minden immunsejten, csak egy kis hányadukon, így a többiek zavartalanul fel tudják venni a harcot a fertőzésekkel és egyéb megbetegedésekkel szemben.
A rossz hír azonban, hogy mindhárom vizsgálat során az derült ki, az ocrelizumab megduplázza a rák kialakulásának esélyét.
Mikor lesz elérhető Magyarországon is?
 Az FDA tegnapi engedélyezése csak az Egyesült Államokban történő használatra érvényes. Noha ott már két héten belül az orvosi protokoll részévé válik a gyógyszer használata, az európai piac kapui még zárva vannak az ocrelizumab előtt. Az engedélyezési kérelem már be lett adva az EMA felé is, akik minden valószínűség szerint az FDA-hoz hasonló pozitív ítéletet fognak hozni, így remélhetőleg hamarosan az Európai Unió országaiban élő betegek számára is elérhetővé válik ez az új terápiás lehetőség.
Az FDA tegnapi engedélyezése csak az Egyesült Államokban történő használatra érvényes. Noha ott már két héten belül az orvosi protokoll részévé válik a gyógyszer használata, az európai piac kapui még zárva vannak az ocrelizumab előtt. Az engedélyezési kérelem már be lett adva az EMA felé is, akik minden valószínűség szerint az FDA-hoz hasonló pozitív ítéletet fognak hozni, így remélhetőleg hamarosan az Európai Unió országaiban élő betegek számára is elérhetővé válik ez az új terápiás lehetőség.
Forrásként szolgáló cikkek
FDA Approves Ocrelizumab as 1st MS Treatment for Both Relapsing and Primary Progressive Forms
A Journey from Defiant Idea to Game-Changing Treatment
5 Things to Know About the New MS Drug
The Hope of ‘Ending MS Forever’: Interview with MS Society’s Tim Coetzee
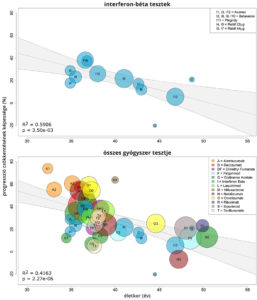
 Egy norvég felmérésben több mint 6500 sclerosis multiplex beteg adatait hasonlították össze közel 37 000 SM‑ben nem szenvedő, életkorban, nemben és lakóhelyi környezetben illesztett személy adataival. A vizsgálat eredménye szerint a modern immunológiai kezelések bevezetése óta az SM betegek körében megnőtt a rosszindulatú daganatok gyakorisága.
Egy norvég felmérésben több mint 6500 sclerosis multiplex beteg adatait hasonlították össze közel 37 000 SM‑ben nem szenvedő, életkorban, nemben és lakóhelyi környezetben illesztett személy adataival. A vizsgálat eredménye szerint a modern immunológiai kezelések bevezetése óta az SM betegek körében megnőtt a rosszindulatú daganatok gyakorisága.
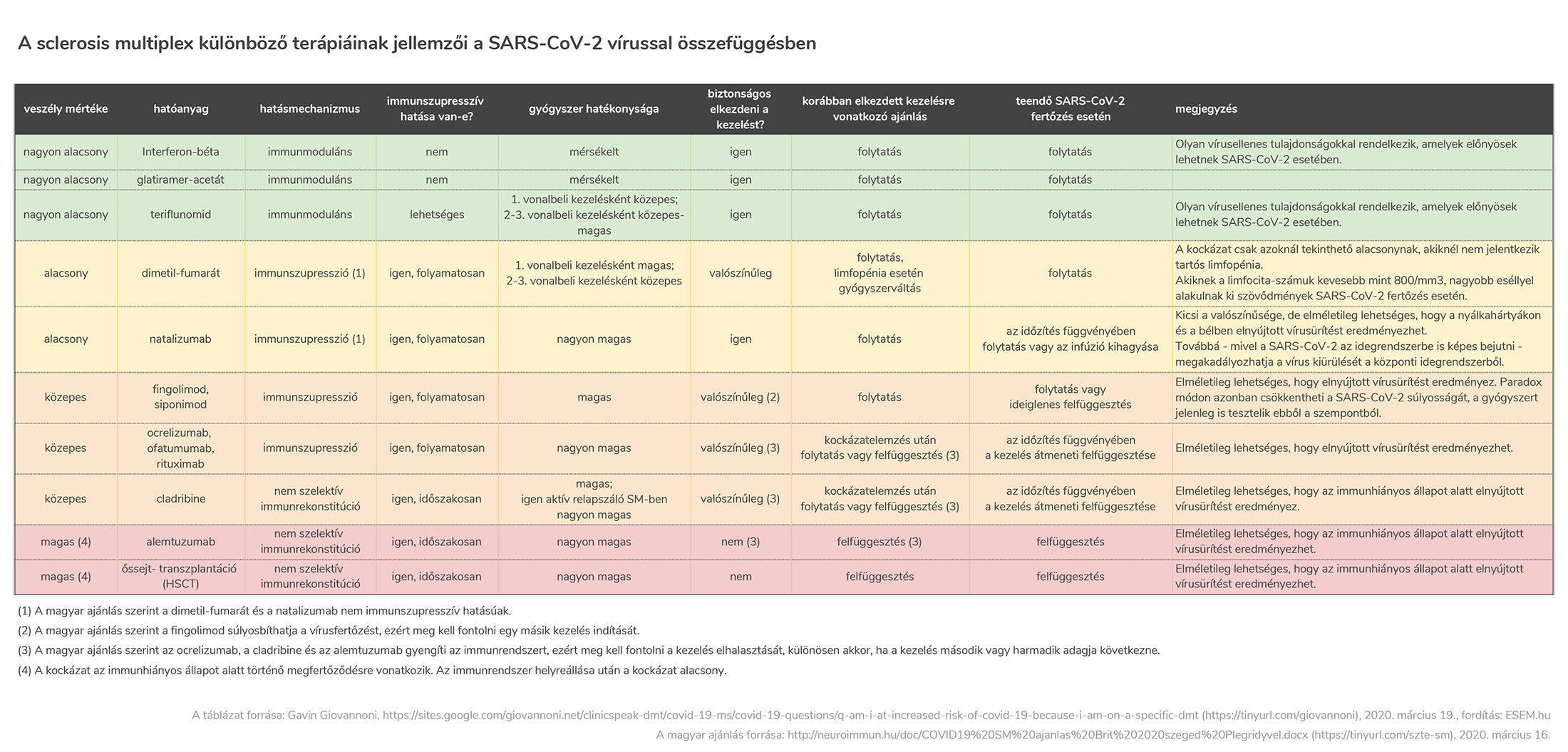
 A Magyar Neurológiai Társaság III. konferenciáján Csépány Tünde az
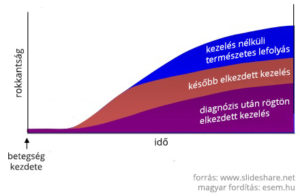
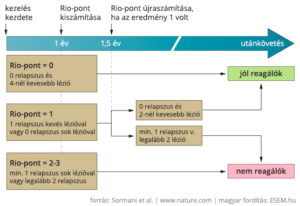
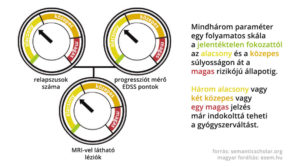
A Magyar Neurológiai Társaság III. konferenciáján Csépány Tünde az  Ahhoz, hogy egy sclerosis multiplex beteg az orvossal együtt tudjon dönteni a különböző betegségmódosító terápiás lehetőségek között, szükséges, hogy megértse a különböző számszerű információkat, például arról, hogy milyen esélyekkel kecsegtet, illetve milyen veszélyek hordoz egy-egy adott készítmény.
Ahhoz, hogy egy sclerosis multiplex beteg az orvossal együtt tudjon dönteni a különböző betegségmódosító terápiás lehetőségek között, szükséges, hogy megértse a különböző számszerű információkat, például arról, hogy milyen esélyekkel kecsegtet, illetve milyen veszélyek hordoz egy-egy adott készítmény.

 Az FDA tegnapi engedélyezése csak az Egyesült Államokban történő használatra érvényes. Noha ott már két héten belül az orvosi protokoll részévé válik a gyógyszer használata, az európai piac kapui még zárva vannak az ocrelizumab előtt. Az engedélyezési kérelem már be lett adva az
Az FDA tegnapi engedélyezése csak az Egyesült Államokban történő használatra érvényes. Noha ott már két héten belül az orvosi protokoll részévé válik a gyógyszer használata, az európai piac kapui még zárva vannak az ocrelizumab előtt. Az engedélyezési kérelem már be lett adva az